Uitstellen of er gewoon niet over nadenken kan niet meer. Wat gebeurt er met je lichaam als je ‘ja’ zegt? Volkskrant-journalist Daphne van Paassen volgde een donatieprocedure van minuut tot minuut.
21.30 uur
Het moment is daar. Op de intensive care (ic) gaat de verpleegkundige, gevolgd door de arts, het kamertje binnen waar al de hele dag het rolgordijn voor de gangdeur naar beneden is. Dicht op elkaar, tussen bed, monitoren en slangen van de bewakingsapparatuur, zit de familie al een etmaal rond hun dierbare, Kees. Door de komst van het tweetal schieten ze vol: nu is het dus zover. Sinds de ic-arts vanmorgen met de klinische boodschap kwam dat ‘de prognose infaust’ was – dat Kees het niet zou halen – hebben ze hier naartoe geleefd, wilden ze dat het zover was. Maar nu is het toch ineens wel heel definitief. ‘De artsen staan klaar’, zegt de ic-arts nadrukkelijk. De verpleegkundige kijkt de familie aan om te peilen of ze beseffen wat er gaat gebeuren: ‘Ik ga hem nu klaarmaken om de beademing te stoppen.’
Voorzichtig verwijderen ze de tube uit de luchtpijp. De patiënt trekt even licht met zijn mond. De arts zegt in de deuropening dat hij in de buurt zal blijven. De familieleden strijken over Kees z’n haar, aaien zijn hand, omhelzen zijn hoofd, kussen zijn wangen.
Afwachten
Een paar meter verderop tuurt de transplantatiecoördinator ingespannen naar de monitor die de bloeddruk en hartslag toont. Nu is het wachten. Alleen als hij binnen twee uur overlijdt, kan de donatie doorgaan, omdat de organen dan nog geschikt zijn. Duurt het langer, dan gaat de kwaliteit zo achteruit dat de donatie wordt afgeblazen. De hartslag gaat omhoog. ‘Het lichaam zet nog even alle zeilen bij’, zegt ze.
In 2020 gaat de nieuwe donorwet in waardoor iedere Nederlander, tenzij hij anders aangeeft, automatisch met ‘geen bezwaar’ staat geregistreerd. Duiken, uitstellen, er niet over nadenken – het kan niet meer. Maar hoe maak je een goed geïnformeerde keuze als de opvattingen zo gepolariseerd zijn en de informatie daardoor vaak gekleurd is?

Emotionele kant
Overheidscampagnes zijn door het schreeuwende tekort aan donoren tot nu toe vrij sturend geweest: ze ‘draaiden vooral om ontvangers die vertellen hoe gelukkig ze zijn met hun nieuwe orgaan’, zei Ernst Hulst, specialist gezondheid en recht, onlangs in de Volkskrant. De Reclame Code Commissie tikte het ministerie van VWS en de Nederlandse Transplantatie Stichting in augustus zelfs voor de tweede keer op de vingers omdat ze in hun voorlichtingsmateriaal onduidelijke en onvolledige informatie gaven (bij iemand die doneert ‘na overlijden’ stellen mensen zich geen kunstmatig beademde hersendode voor).
De emotionele kant voor nabestaanden krijgt in de communicatie juist bijna geen aandacht, vindt Erwin Kompanje, klinisch ethicus aan het Erasmus MC. ‘Terwijl het gaat om jonge vrouwen die een hersenbloeding krijgen, goddomme, jongetjes op een scooter die uit het leven worden weggerukt van het ene op het andere moment. Dat moet je niet wegpoetsen. Je moet daar eerlijk over zijn.’
Complotten
Wie om een afgewogen oordeel te maken op zoek gaat naar de nadelen van donatie, stuit anderzijds al snel op websites en Facebookpagina’s met complotachtige theorieën over artsen die minder hun best voor je doen als je donor bent en wilde verhalen over hersendood verklaarde patiënten die nu weer de marathon lopen.
De Volkskrant kon voor deze reportage meelopen bij een donorprocedure om te zien hoe die in de praktijk verloopt. Voorwaarde was wel dat de donor op geen enkele manier herleidbaar zou zijn omdat wettelijk is vastgelegd dat orgaandonatie in Nederland anoniem gebeurt. De naam van Kees is dus gefingeerd en de persoon erachter kan zowel een man als vrouw zijn. Ziekenhuis, familie en personeel worden om dezelfde reden niet bij naam genoemd.
Hersenbloeding
Gisterochtend is Kees met loeiende sirenes naar de eerste hulp gebracht: een ernstige hersenbloeding. Hij was al niet meer aanspreekbaar toen er ter plekke een hartstilstand overheen kwam. Maar hij kon snel gereanimeerd worden en belandde, twee drains in het hoofd en aan de beademing, op de ic. Zijn lichaam werd vrijwel meteen gekoeld zodat alle energie naar de vitale organen en hersenen kon gaan. Maar het mocht niet baten. Kees kwam niet uit zijn coma.
Rond 8.00 uur vanmorgen heeft de ic-arts via tests moeten vaststellen dat zijn hersenen onherstelbaar beschadigd zijn. Er was bijna geen ademprikkel toen de verpleegkundige hem loskoppelde van de beademing om het slijm weg te zuigen; zijn pupillen reageerden niet meer op een lichtbundel; zijn ogen bewogen niet mee toen zijn hoofd heen en weer werd bewogen, al werkte de corneareflex nog wel: de ogen knepen samen toen de arts het hoornvlies met een wattenstaafje aanstipte. Hersendood is hij dus niet, maar het is zeker dat de hersenen beschadigd zijn en dat de schade onherstelbaar is; dat behandelen geen zin meer heeft. Samen met een neuroloog beslist de ic-arts dat ze de behandeling gaan stoppen. ‘Dat is’, zegt hij gedecideerd, ‘een puur medische beslissing; de familie heeft daar geen invloed op.’ In Nederland mogen artsen niet zinloos behandelen. ‘Ik breng zo’n boodschap op een kale, eerlijke manier; harsh, zoals de Engelsen zeggen.’
Zinloos
Totaal onverwacht komt dan ineens de vraag van de familie: of de artsen denken… Of het mogelijk is dat Kees zou kunnen doneren? Het is allemaal al zo vreselijk zinloos… als hij iets voor een ander zou kunnen betekenen… misschien, denkt de familie, zou het helpen. De arts raadpleegt het register: Kees blijkt niets te hebben ingevuld, maar de familie denkt dat hij dat zou hebben gewild.
Dat de familie zelf met de donorvraag komt, gebeurt vaker, al is het meestal de behandelend arts die de vraag voorlegt, altijd nadat besloten is dat verdere behandeling zinloos is. Op de muur in de bloedhete artsenkamer, waar tegen de wanden simpele werkplekken zijn gecreëerd, hangt naast een van de computers een scheefgezakt geel geplastificeerd kaartje ter herinnering: ‘Behandeling staken? Donatie!’ Aan de andere wand een poster met een kleurig stroomschema over wat te doen in welke fase: ‘Overlijden verwacht op korte termijn? -> Ja -> is er sprake van… ‘ Zodat artsen eraan denken om het donorgesprek met familie te voeren.
Meestal nee
Sinds 1997 worden artsen en transplantatiecoördinatoren speciaal getraind in het voeren van dit soort lastige gesprekken. ‘Je moet vooral luisteren’, zegt de coördinator. ‘Het is belangrijk dat nabestaanden alles kunnen zeggen; dat alle vragen en angsten geuit worden. En pas dan vraag je of je ze daar iets over mag uitleggen. Dat moet niet te snel gaan, want dan denken mensen dat je zit te pushen. Je zegt bijvoorbeeld: ‘Ik zie dat u ontredderd bent’, waarmee je aangeeft dat je ze volgt, dat je hun verdriet ziet. Maar je moet ook oppassen dat je de ontreddering niet groter maakt.’
Familieleden van mensen die met ‘ja’ geregistreerd staan in het Donorregister verzetten zich bijna nooit tegen die keuze. Maar als er niets is geregistreerd, zeggen ze meestal nee tegen een donorverzoek van de arts. Ruim eenderde van hen heeft daar achteraf trouwens spijt van, blijkt uit het proefschrift van Jack de Groot van het Radboud UMC uit 2016. Meestal zeiden ze nee omdat ze de beslissing als een zwaar dilemma ervaren: ze willen natuurlijk graag anderen helpen, maar vinden het ook hun plicht het lichaam van hun dode te beschermen. Ze voelen zich op dat moment van diep verdriet niet in staat om zo’n ingewikkelde beslissing te nemen. En dat gevoel blijft. De instemmers hadden minder vaak spijt: slechts in 10 procent van de situaties.
Troost
De familie van Kees put juist troost uit de donatie. Veel andere nabestaanden ervaren dat ook zo: ‘Hij leeft een beetje voort in iemand anders’, of ‘We zijn trots op haar, want ze redt drie levens’, zeggen ze in het proefschrift van De Groot. De familie van Kees wilde aanvankelijk zelfs best wachten om te kijken of Kees hersendood zou raken omdat dat de beste omstandigheden schept voor orgaandonatie, maar dat gebeurde niet.
Bij hersendood (en dat zijn bijna de helft van alle donoren) laten de dagelijkse reflextests geen enkele hersenstamfunctie meer zien. Om te bepalen of iemand echt hersendood is, doen de artsen een aantal aanvullende tests die voorgeschreven zijn door het hersendoodprotocol. De patiënt krijgt bijvoorbeeld ijswater in de oren gespoten. Uiteindelijk volgen een hersenfilm en de apneutest, waarbij hij een voorgeschreven aantal minuten van de beademing af gaat om te zien of hij nog zelfstandig gaat ademen. Als die tests zelfs niet de minuscuulste reactie uitlokken, wordt iemand hersendood verklaard en is dat het tijdstip van overlijden. Wel blijft hij aan de beademing liggen, omdat het ruim tien uur kan duren voor een uitname-operatie is voorbereid.
Hersendood
Het gecompliceerde is dat nabestaanden in zo’n geval afscheid moeten nemen van een kunstmatig beademd, warm lichaam.
‘Dat klopt niet met je intuïtie’, zegt klinisch ethicus Erwin Kompanje. ‘Normaal gesproken kan iedereen de dood vaststellen. Je ziet dat iemand niet ademt, koud voelt. Bij hersendood is dat niet zo. Zolang je iemand aan de beademing houdt, blijft het lichaam functioneren: het hart klopt, haren groeien, het lichaam geneest van een infectie als je het antibiotica toedient en een zwangere vrouw kan zelfs van een levend kind bevallen. Hersendood is een afspraak. We hebben besloten dat we onherstelbaar beschadigde hersenen dood vinden.’
Die afspraak stamt uit 1968, toen een commissie van de Harvard University hersendood bedacht omdat door de komst van beademingsapparatuur patiënten eindeloos op een ic konden blijven liggen zonder dat duidelijk was of de behandeling nog zinvol was. Over hersendood bestaat inmiddels brede consensus onder wetenschappers.
Dood genoeg
Maar toch, denken veel mensen, ben je dan wel echt dood? ‘Dood genoeg zou ik zeggen’, aldus Kompanje. ‘Als de hersenen volledig kapot zijn, is er geen kans op leven. Zonder dat orgaan is doorbehandelen zinloos.’ Daarbij is doodgaan een proces, zegt hij. ‘Als de dood intreedt – ook bij een hartstilstand – zijn er nog vele cellen in leven.’
Het is volgens hem heel belangrijk dat nabestaanden bij die tests zijn, zodat ze met eigen ogen zien dat hun dierbare niet meer reageert. Ook uit het proefschrift van De Groot bleek dat afhakers daar behoefte aan hadden gehad; dat die informatie ze misschien wel op andere gedachten had gebracht. Zelf staat Kompanje wel geregistreerd in het donorregister, maar hij heeft de keuze aan zijn nabestaanden gelaten. ‘Ik geloof helemaal niet in die zin ‘het is de laatste wil van de dode’. Je wordt gevormd door de verbintenissen die je aangaat in je leven, je houdt rekening met de mensen om je heen; zij moeten verder met hun leven.’ Hij heeft zich niet voor niets hard gemaakt voor meer zeggenschap van de nabestaanden in het nieuwe systeem.
13.00 uur
Op de ic is inmiddels de transplantatiecoördinator met haar zwarte rolkoffertje gearriveerd. Ze gaat als eerste naar de familieleden om hun verhaal te horen en haar medeleven te betuigen, uitleg te geven en vragen te beantwoorden over de donatie. Het valt haar op dat deze familie alles wil weten. ‘Soms kom je een kamer binnen en voel je dat je niet gewenst bent. Dat je inbreekt. Deze familie zuigt alle informatie op.’ Vervolgens klapt ze in een hoek van de artsenkamer haar laptop en mobiele printer uit en begint te bellen. Ze brengt de donor in kaart, vraagt naar zijn medische geschiedenis, laat bloedonderzoek doen en vraagt specialisten longen en buikorganen te onderzoeken: zijn ze geschikt? Ze loopt weer naar het ic-kamertje: ‘Er komt zo iemand langs om een echo te maken om de organen te beoordelen’, zegt ze tegen de familie, zodat die zich niet overvallen voelt.
Matching
Ze stuurt de eerste medische gegevens naar Eurotransplant, de organisatie die zorgt voor de uitwisseling en verdeling van donororganen binnen acht Europese landen (die samenwerking is nodig om een zo goed mogelijke match tussen donoren en ontvangers te vinden). Op basis van bloedgroep, weefseltype, lengte en gewicht van de donor draait een complex computerprogramma binnen vijftien minuten een matchlijst per beschikbaar orgaan uit. Bepalend daarbij zijn: de door experts vastgestelde mate van urgentie, de wachttijd en iets wat de nationale orgaanbalans wordt genoemd. Als een land veel organen levert, moet het ook veel organen ontvangen. Boven aan de matchlijst staan de meest urgente patiënten die tegelijkertijd wel fit genoeg zijn om een transplantatie-operatie te ondergaan. Er wordt niet gediscrimineerd op leeftijd, zegt de coördinator, dus ‘als er iemand van 15 op de lijst staat en iemand van 65, maar die laatste is er slechter aan toe, gaat het orgaan naar de laatste.’
Spanning
‘Ik vind dat we daarin soms te ver gaan’, zegt een van de ic-artsen van Kees, die de dokterskamer met kalme tred binnenwandelt. ‘Ik heb me om die reden ook weleens een jaartje uitgeschreven uit het donorregister. Hoezo krijgt iemand van 80 nog een nieuwe nier? En iemand die aan de drank is een lever?’
‘Nou, nou’, sust de coördinator. ‘Zo is het natuurlijk niet. Je moet minstens tweeënhalf jaar droog staan, wil je als alcoholist in aanmerking komen voor een nieuwe lever en je leefstijl drastisch veranderen. En iemand die op zijn 80ste een nieuwe nier krijgt, moet wel een fitte bejaarde zijn, anders kun je ook niet op de wachtlijst terechtkomen.’ De jonge arts legt zijn hand verontschuldigend op zijn hart: ‘Ik heb me ook weer ingeschreven.’
15.25 uur
Ondertussen komen de uitslagen van de tests binnen. De virologietest is negatief: er is geen hiv of hepatitis B en C gevonden. De coördinator, door de telefoon tegen een specialist in een ander ziekenhuis: ‘Hallo, ik heb een lever voor jouw patiënt. Donornummer… ‘
Ze kan inmiddels ook de OK, de chirurgen en de OK-assistenten gaan plannen, en straks de chauffeurs van het Witte Kruis, die de organen transporteren.
17.00 uur
In de dokterskamer begint de spanning op te lopen. ‘Wat is het hier warm! Kan die verwarming niet uit?’ De arts van de leverpatiënt die een half uur had om te reageren op het aanbod van Eurotransplant, belt. Hij geeft de lever terug. Hij durft het niet aan. Hij is niet de eerste. Volgens de specialisten spreekt de medische literatuur elkaar tegen. Er is onderzoek dat zegt dat het onderliggend ziektebeeld van deze donor geen consequenties heeft voor transplantatie en onderzoek dat daar minder zeker van is. De longen en pancreas vallen om die reden ook af. Ze gaat naar de familie om het uit te leggen. ‘Het spijt me…’
De coördinator wordt er licht moedeloos van. ‘Ik gun het de familie van Kees zo erg. Ze willen dit zo graag. Maar ik kan wel ophouden’, verzucht ze.
Ze belt de nierspecialist van het eigen ziekenhuis voor overleg: ‘Dus jij zou ze hoe dan ook geschikt vinden voor transplantatie? Top.’
Meer risico
Ze schakelt naar Eurotransplant: ‘Oké, we gaan voor de nieren.’ Ze weet nu dat als er geen andere match is, het eigen ziekenhuis ze wil hebben. De nefroloog komt nog even langs: ‘Het is een prima nierdonor. Geen probleem.’ Dat andere specialisten voorzichtiger zijn, snapt hij: ‘Als zich complicaties voordoen kan die nier er ook weer uit. Je kunt iets meer risico nemen dan met een lever of longen, de patiënt kan in het uiterste geval weer dialyseren.’
‘Weet jij al of de nieren van mijn donor zijn geaccepteerd?’, vraagt de coördinator door de telefoon.
Het is bijna 21.00 uur als de ambulance-gele ‘donatiebus’ arriveert bij het ziekenhuis, met een apart uitnameteam van twee chirurgen en twee ok-assistenten. Met in hun kielzog een kast op wielen met het benodigde instrumentarium, piepschuim koelboxen met ijs voor de organen en twee ‘cradles’, een soort couveuses voor de nieren. Ze brengen de operatiekamer in gereedheid, waarna de nieuwe coördinator die de dagcoördinator gaat aflossen, daar de ’time-out’ – de briefing -doet. Zijn telefoon gaat: ‘Over een kwartier’, zegt hij en stopt hem weer weg: de switch off – het uitzetten van de beademing – kan zoals gepland om 21.30 uur plaatsvinden.

21.40 uur
De dagcoördinator ziet op de monitor dat de bloeddruk snel terugloopt. De hartslag is zwak. Op de camerabeelden ziet ze dat het lichaam lichtgeel verbleekt. Dan zakt de bloeddruk naar nul. Ze gaat met de arts naar binnen om tegen de familie te zeggen dat het gebeurd is, dat er sprake is van ‘circulatiestilstand’. ‘We wachten nog vijf minuten’, zegt de arts en de coördinator vult aan: ‘Wij trekken ons nu terug, maar zijn in de buurt als je ons nodig hebt. Dit moment is echt voor jullie alleen.’
Ze noemt het ‘zorgvuldigheidstijd’. ‘Mensen zijn soms bang dat je bij donatie eerder wordt doodverklaard, maar feitelijk is het omgekeerde waar.’ En dan die broodje-aapverhalen dat je sneller opgegeven wordt als er een belangrijk of jonger iemand op een orgaan ligt te wachten, ‘dat kan niet eens’. De toewijzing gebeurt door de computers van Eurotransplant. Degene die de dood vaststelt heeft ook niets te maken met de uitname of met de behandeling van de ontvangende partij. ‘Zo’n situatie als in Grey’s Anatomy, waar in de ene operatiekamer wordt uitgenomen en in de andere kamer iemand klaarligt is leuk drama voor tv-series, maar zo gaat het niet. De ontvanger ligt bijna altijd in een ander ziekenhuis, en heeft altijd een andere behandelend arts dan de donor.’
De vijf minuten zijn voorbij. De verpleegkundige gaat bij wijze van teken aan het hoofd van het bed staan om het weg te rijden. De familie buigt zich nog een keer over hem voor een laatste omhelzing, een laatste kus. Dan rijden de arts en verpleegkundige het bed de kamer uit. De familie volgt in tranen naar de lift en kijkt hem met verslagen blik na. Iemand zwaait: ‘Dag lieverd, het is goed zo.’
Uptempo
Als de lift weer opengaat verdriedubbelt de snelheid. In uptempo duwen ze het bed door de gangen, klapdeuren door, de ok op. De coördinator drukt de ‘steriele’ chirurg met loepbril de getekende overlijdensverklaring van Kees onder zijn neus. Check. De assistenten trekken de lakens en het kussen weg, gooien die in de hoek. ‘Eén, twee, ja’, ze zwaaien hem op de operatietafel, dekken zijn gezicht en de rest van het lichaam af met groene doeken, smeren hem in met jodium. De incisie wordt gezet. ‘Sperders’, verzoekt de chirurg. Klemmen houden de buik open. De handen van beide chirurgen gaan naar binnen, op zoek naar de slagader die zonder circulatie moeilijk is te vinden. ‘Kleine aorta.’ De assistent zuigt bloed weg. ‘Canule.’ En een fractie later: ‘perfusie mag aan’: 7 à 8 liter koelvloeistof wordt via de canule het lichaam ingepompt om de organen te koelen en schoon te spoelen. Een steriele zak ijs verdwijnt in de buik, een kan ‘koud zout’ (een zoutoplossing) erachteraan. ‘Loopt-ie?’ ‘Ja.’ ‘Hoeveel tijd?’ ‘Twaalf minuten.’ De maximale tijd tussen circulatiestilstand en perfusie – een half uur – is ruimschoots gehaald. Maar hoe eerder, hoe beter de kwaliteit.
23.00 uur
De spanning is weggesijpeld, de sfeer op de ok is ontspannender. ‘Zo, dat is heel overzichtelijk ineens’, zegt de vrouwelijke chirurg. Ze hebben de organen van de buikwand, aderen en darmen losgemaakt: ze tilt het geheel uit de buikholte om ruimte te maken. De assistent snijdt stukjes van een centimeter van de milt af, die met elk orgaan in de koelboxen worden meegestuurd. De artsen die straks de organen zullen transplanteren kunnen de stukjes milt gebruiken voor de zogeheten kruisproef: ze testen op de milt wat de kans is dat de ontvanger het orgaan afstoot.
‘Rechts is eruit.’ De coördinator noteert de tijd en belt: ‘Is al bekend waar de nieren heengaan?’ De nier wordt in een schaaltje ijs gelegd. Als ze er allebei uit zijn, bevoelt en checkt een van de chirurgen de organen op afwijkingen, tumoren en kleur, doorbloeding en het aantal vaten, terwijl de ander zorgvuldig de buik hecht. ‘Ging goed toch?’, vraagt hij aan de coördinator. ‘Geweldig én snel. Heel fijn.’
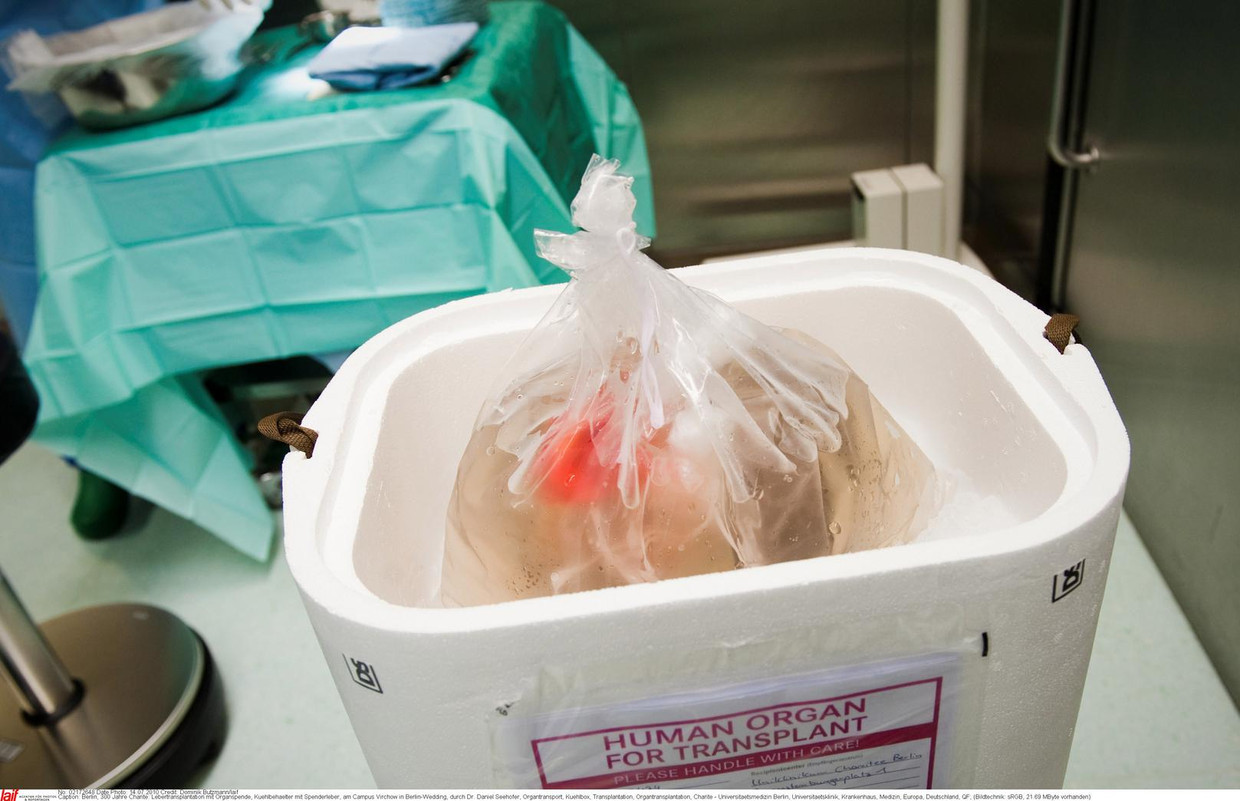
Piepschuim koelbox
De assistent legt voor onderweg alvast blikjes cola uit de snackla van de operatiekast (met frisdrank, chips en gomballen tegen de hongerklop), koud in een niet gebruikte piepschuim koelbox. Het wordt een lange nacht: na deze transplantatie gaat het team met de donorbus door naar een ander ziekenhuis voor de volgende operatie.
De nieren worden uit de cradles gehaald, die vandaag niet naar behoren werken, gaan oldskool op ijs en verdwijnen in de piepschuim koelboxen. Het is gedaan. Ze ruimen op.
De coördinator tilt het laken even op van Kees z’n hoofd, als om zich het beeld in te prenten. ‘Zijn gezicht… Ze krijgen ook altijd zoiets moois.’ Later legt hij uit: ‘Ik vind het belangrijk om te beseffen dat je de organen uitneemt van iemand die net is overleden. Ik heb daar diep respect voor.’
Het is middernacht als het laken over Kees lichaam wordt getrokken, terug naar de ic.
Steun
Op het moment dat op de ok de incisie werd gezet, is de afgeloste coördinator teruggegaan naar de familie. Ze heeft nog heel even met ze gepraat: ‘Hij zou trots op ons zijn geweest, als hij ons had kunnen zien’, zeggen ze. Dan omhelzen ze de coördinator en bedanken haar voor haar betrokkenheid, het continue bijpraten en informeren of het nog ging: ‘Je bent zo’n steun voor ons geweest. Echt heel fijn.’
Twee uur later belt de coördinator met ze: de operatie is geslaagd. De nieren zijn op dit moment onderweg naar twee ziekenhuizen in Nederland.

Bekijk onderstaande video en zie hoe er met donororganen transplantaties mogelijk worden: